Les recettes de l’assurance maladie ne reflètent pas le coût de la fourniture des soins. Elles ont été dissociées de la valeur du service rendu. Un tel système rend les usagers boulimiques et les décideurs aveugles. Le libre choix en matière de soins est un droit de décider sans prendre en compte les conséquences financières de ses actes.
Les défenseurs de la médecine libérale insistent tous sur le libre choix du médecin comme principe inaltérable. S’agit-il d’une véritable médecine libérale ? Le libéralisme en matière de médecine suppose qu’il n’existe aucune action délibérée d’un des acteurs du système – Etat, corps médical, organismes d’assurance, assurés – pour influencer le comportement de ses partenaires, en dehors des mécanismes de marché.
Une analyse économique de l’histoire de la médecine libérale montre que cette condition n’a jamais été satisfaite, même en période de libéralisme sauvage dans les autres secteurs de l’économie.
- Onze années de concurrence pure
Fin XVIIIème et début 19ème, la France a connu la libre concurrence en matière médicale. Le 8 août 1792, les facultés sont supprimées et l’obligation d’avoir un diplôme pour exercer disparait. Tout citoyen payant patente peut soigner ses semblables, seul le verdict public dégage le mérite et sanctionne les résultats thérapeutiques. Très vite, la bourgeoisie, inquiète des épidémies qui menacent et des charlatans qui sévissent réclame le rétablissement des diplômes.
- 1803-1892 : monopole d’exercice et segmentation des marchés
En 1803, le monopole est reconstitué : seuls les titulaires d’un diplôme officiel sont autorisés à exercer.
Deux catégories de médecins sont constituées- les Docteurs et les officiers de santé – sur la base d’une double différenciation spatiale et qualitative. La grande chirurgie est l’apanage des docteurs, qui ont suivi un cycle complet en faculté et la médecine courante est confiée aux officiers de santé qui sont tenus d’appeler un médecin en consultation pour les cas graves. Les médecins sont confinés dans la médicalisation des classes urbaines favorisées et les officiers de santé dans la dispensation des soins aux populations rurales.
Une sélection sans numérus clausus est instituée à l’entrée ; 4 ans d’études classiques pour les candidats docteurs et 3 ans seulement pout les officiers de santé. Les uns et les autres ne peuvent exercer qu’après avoir fait enregistrer leur titre par les tribunaux et les préfectures. Les listes départementales des médecins officiels permettent de repérer les situations irrégulières et d’attaquer les concurrents illégaux.
Ces contrôles donnent naissance à des rentes de situation. La profession de docteurs est restée totalement inorganisée jusque dans les années 1850.
- Rupture des barrages et concurrence conflictuelle
Le monopole légal est trop fragile pour empêcher les « empiriques » d’entrer sur le marché. Des transferts de clientèle se réalisent entre officiers et docteurs. Dans les campagnes, les guérisseurs et les religieuses concurrencent les officiers de santé alors que ces derniers font de la médecine dans les classes moyennes de la paysannerie, de la boutique et de l’atelier en obligeant les médecins à s’aligner sur leurs faibles tarifs.
Le législateur s’est trompé. Au lieu de mettre en place un accord de spécialisation doublé d’une répartition géographique des marchés, il a créé une situation de concurrence conflictuelle sans mécanismes stabilisateurs pour pallier l’incertitude de la demande.
- L’homogénéisation de la profession
La France a mis 100 ans à se débarrasser de cette médecine à deux vitesses. Son maintien jusqu’en 1892 démontre la tendance de notre système à se structurer en fonction de la plus ou moins grande spécialisation de ses acteurs.
Les docteurs étaient tentés de faire disparaître les officiers pour accaparer leur clientèle, mais répugnaient à distendre trop tôt une hiérarchie qui les valorisait auprès des malades fortunés. Les gouvernants voulaient unifier le corps mais ne souhaitaient pas compromettre la médicalisation des plus défavorisés. Le dynamisme des facultés de médecine finit par mettre un terme à ces tergiversations : l’augmentation du nombre de doctorats délivrés et l’élévation de l’officiat permirent la fusion des deux corps. L’article 1 de la loi Chevandier pose, le 30 novembre 1892, le principe de base de la médecine française : « Nul ne peut exercer la médecine en France s’il n’est pas muni d’un diplôme de docteur en médecine, délivré par un gouvernement français à la suite d’examens subis dans un établissement supérieur d’état ».
- La prise en main du marché par la profession en trois étapes :
- Le rejet de la médecine d’état
Les médecins veulent d’abord lutter contre une emprise excessive des pouvoirs publics. L’élite médicale fortunée peut dispenser ses soins gratuitement et laisser sa clientèle l’honorer librement alors que les autres médecins ont du mal à vire, notamment dans les campagnes. Ces derniers cherchent avec les communes et les départements des tâches d’intérêt général. Le modèle existe en Allemagne et en Alsace: celui des médecins cantonaux : ils sont nommés par la puissance publique pour pratiquer une médecine communautaire et ont le droit de conserver une activité privée partielle. Le cumul des rémunérations est autorisé entre le paiement forfaitaire pour les activités de prévention collective et les honoraires traditionnels pour les actions curatives traditionnels.
Ce mode de financement original, qui laisse la part belle à la médecine libérale, est rejeté par les Etats généraux de la profession de 1845. Les médecins craignent la mis en place d’une médecine d’Etat, d’une planification de la santé.
- La recherche d’un financement
Dans un deuxième temps, les médecins recherchent à faire financer la médecine des indigents par les contribuables. La faiblesse des revenus des médecins reflète le manque d’argent de leurs malades. Après 1848, le médecin ordinaire refuse de faire plus longtemps les frais de la médicalisation en prodiguant bénévolement des soins aux plus démunis. Il existe dédommagements et indemnités dans le cadre d’un système d’assistance qu’il demande à l’Etat d’organiser.
Depuis 1833, caisses de secours et sociétés médicales de secours mutuel se multiplient. En 1858, leur regroupement est autorisé par Napoléon III. Seule organisation représentative, L’association générale des médecins de France (AGMF) est assez forte pour exercer une influence sur l’Etat.
Elle contribue sous l’empire à la mise en place de service de médecine rurale gratuite afin d’enlever l’alibi charitable aux guérisseurs. Dès 1876, la loi d’assistance médicale gratuite est en préparation.
Les grandes lois sociales et l’essor de la mutualité vont changer la nature du combat pour l’AGMF, dont l’influence s’étiole et qui doit tenter de participer aux décisions plutôt que de fixer les règles du jeu.
- Le refus de la tutelle financière au nom du libre choix
Dans un troisième temps, c’est l’indépendance de la profession face aux payeurs que les intéresser veulent assurer. 15 chambres syndicales sont créées en 1884 ; la même année, la loi Waldeck Rousseau va conduire à la création de l’Union des syndicats médicaux de France (USMF). Cette dernière n’a pas de doctrine, son action est essentiellement pragmatique.
Lutte sur 3 fronts des médecins pour garder leur indépendance financière
- 1893 : vote de l’assistance médicale gratuit (AMG) : la loi ne définit ni le mode de règlement ni le médecin recruté comme le prévoyait le projet de loi. Les conseils généraux et les partenaires médicaux sont chargés de les définir.
- Apparition de filières de soins intégrées avec l’essor des sociétés de secours mutuel : des HMO avant la lettre, financées par des retenues de salaires ou subventions patronales : abonnement annuel par adhérent pour rémunérer les médecins, gratuité des soins aux ouvriers. Les mutuelles imposent leurs conditions, fortes de leurs milliers de sociétaires. Les médecins luttent contre le risque d’intégration en aval des fonctions d’assurance et de soins.
- 1898 : loi sur les accidents de travail : compagnies d’assurances et patronat recrutent des médecins « dociles à leurs directives », chargés de constater les accidents du travail et de soigner les accidentés, ils sont payés au forfait. Selon l’article 4 de la loi, les ouvriers peuvent recourir à des médecins libres. La liberté de choix pour le malade et la liberté de prescription pour le médecin deviennent la pierre angulaire de la défense des intérêts du peuple.
- Signature de la charte de médecine libérale du Dr Cibrié
C’est un véritable combat que les médecins libéraux vont mener pour conserver leur indépendance lors de la mise en place des assurances sociales. Le début va être l’arrivée au pouvoir d’Alexandre Millerand. Président du Conseil en 1921 et ancien commissaire de la République en Alsace-Lorraine, il apprécie les assurances sociales instaurées par Bismarck. Les médecins y voient un risque de perdre leur liberté. Le projet avance, le docteur Paul Cibrié va devenir le Pierre Poujade de la profession. En juillet 1927, le Dr Cibrié écrit « le corps médical syndiqué refuse de collaborer aux assurances sociales telles que les établit le projet de loi voté par la Sénat ». En novembre de la même année, il déclare que les médecins collaboreront que si la loi respecte les principes de la charte médicale, rédigée par le bon Dr Cibrié en personne et que les syndicats médicaux viennent de voter.
Charte de médecine libérale de 1927 : liberté de choix du médecin par le malade, liberté de prescription, respect du secret professionnel, contrôle des malades par les caisses (et des médecins par leur syndicat) et liberté des tarifs, en paiement direct et par entente directe entre le malade et le médecin. Ce dernier principe disparaîtra à la libération (ordonnance du 19 octobre 1945).
Décembre 1928 : création par le Dr Cibrié de la confédération des syndicats médicaux français (CSMF)
1930 : renégociation de la première loi sur les assurances sociales
Vote de la première loi sur les « sociales » en avril 1930 ; la première version instituait le tiers payant en avril 1928, contre l’avis des médecins libéraux, qui ont créé en réaction la CSMF. Le lobby des médecins (27 500 praticiens à l’époque) réussit à introduire en droit les principes fondateurs de la Charte de 1927.
1940 : la CSMF dissoute par Pétain une semaine après la rencontre de Montoir.
Création du premier conseil de l’ordre à partir des biens du syndicalisme médical par Pétain.
1945 : les médecins perdent la liberté de fixer les honoraires
Les représentants des médecins ne sont pas conviés à la table des négociations des textes fondateurs de la sécurité sociale d’octobre 1945. Après les ordonnances de 1945, la médecine libérale perd un de ses principes fondateurs : la liberté pour les médecins de fixer leurs honoraires.
1946-1960 : le débat sur les honoraires libres ou conventionnés
Les ordonnances de 1945 prévoyaient des conventions départementales entre médecins et caisses qui ne sont toujours pas en application en 1956. Les médecins se déchirent entre tenants de la liberté des honoraires et partisans de la négociation, les premiers formeront l’USMF en 1960 qui deviendra la FMF en 1968.
1960 : le tournant conventionnel
La droite reprend le principe des tarifs opposables, rejetés par les médecins 4 ans plus tôt, dans une autre forme, en permettant des signatures individuelles des médecins pour les tarifs opposables. C’est « le décret Bacon » du 12 mai 1960.
1963 : début du phénomène du trou de la sécu
Georges Pompidou nomme un médecin, le Dr Canivet, à la tête d’une commission chargée de trouver des solutions à l’augmentation des charges de l’assurance maladie. C’est le prélude des ordonnances de 1967.
1967 : premier accord national sur le tarif de consultation
Après la création de la CNAM, le Conseil d’Etat définit les principes fondamentaux du fonctionnement de l’Assurance maladie dont la fixation des tarifs par voie conventionnelle. Un premier accord national est signé en 1969, portant le prix de la consultation à 13 francs.
1971 : première convention nationale et allocation supplémentaires de vieillesse pour les médecins
Jacques Monier signe le 28 novembre la première convention nationale. LA CSMF accepte le principe de la convention en contrepartie de faire inscrire dans la loi – l’article L162-2 du code de la sécurité sociale – les principes inscrits par le bon Dr Cibrié dans la charte du médecin libéral. La loi parle de principes déontologiques fondamentaux alors que ce sont avant tout les principes fondamentaux de la charte de médecine libérale et non des intérêts des assurés sociaux et de la santé publique. Il est à noter que la moitié des médecins spécialistes sont hospitaliers et non libéraux et que plusieurs médecins sont salariés du public, en médecine scolaire, à la sncf…
1978-1985 : la rupture avec les Gouvernements successifs
En 1978, Raymond Barre annonce à la Tribune du 50ème anniversaire de la CSMF : « si on souhaite rémunérer correctement chaque acte, il faut vite atteindre une maîtrise des actes et du volume de prescription ». C’est le début de l’enveloppe globale, qui entrainera une guérilla de 25 ans. En 1980, les médecins manifestent et se font matraquer sur le Pont Alexandre III à Paris. La rupture politique avec le Président Giscard d’Estaing sera totale. En 1981, la gauche arrive au pouvoir avec un projet de « centres de santé intégrés » qui vont à nouveau mettre le feu dans le corps médical libéral : 50 000 personnes manifestent au printemps 1982.
1986 : la sécession de MG France
Philippe Seguin met de l’ordre dans le remboursement à 100% ; le secteur 2 fait de plus en plus d’adeptes. Chez les médecins de famille confédérés, les « autonomistes » font sécession sous l’enseigne de MG France.
1990 : Signature d’un accord de maîtrise comptable avec MG France
Claude Evin limite l’effectif des médecins et le nombre d’actes du secteur 2, une maîtrise des dépenses basée sur un taux directeur plafonné. Il reconnaît la représentativité de MG France et signe avec lui une convention qui inaugure le principe du médecin référent qui soulève la colère d’une majorité de médecins. En 1991, Evin met en place une enveloppe globale pour les biologistes ; 150 000 médecins dans la rue le 11 juin.
1993 : URML et RMO
Le Ministre Teulade instaure les premiers outils de maîtrise médicalisée, les références médicales opposables (RMO) et il institue les Unions Régionales de médecins libéraux (URML).
1995 -2002: Plan Juppé et années de plomb
Alain Juppé revient à des mesures de maîtrise comptable par vois d’ordonnance : vote de l’ONDAM (objectif national des dépenses d’assurance maladie) par le Parlement et reversement en cas de dépassements. C’est une période de conflit total de 10 ans entre le Gouvernement et la CSMF. Cette dernière fait annuler par le Conseil d’Etat des conventions signées par MG France pour les généralistes et parc l’UCCSF pour les spécialistes en 1996-98. A la veille des élections de 2002, le gouvernement renoue la discussion avec les médecins généralistes qui sont engagés dans un vaste mouvement de grève des gardes. La consultation passe à 20 euros pour le médecin de famille et 30 euros pour la visite. C’est le début du chantier de la CCAM, classification commune des actes médicaux.
2003 : une nouvelle dynamique de la convention
Le retour de la maîtrise médicalisée se traduit par la négociation d’une convention qui sera signée par la CSMF, le SML et le syndicat alliance et entrera en application en 2005. Elle rappelle (pour ceux qui n’auraient pas bien compris) que « les partenaires s’engagent à préserver la médecine libérale et à ne pas promouvoir une médecine de caisse ».
Avec neuf conventions signées de 1971 à 2005, le bilan des est très décevant, selon le constat de la cour des comptes avec Pierre Joxe en 1999 : « le système conventionnel n’a réussi ni à assurer la régulation des dépenses, ni à modifier les pratiques individuelles. Les professionnels de santé ont bénéficié d’avantages réels sans réelles contreparties » et Philippe Seguin en 2005 « Tous ces accords conventionnels (…) n’ont servi qu’à justifier des revalorisations tarifaires et se soldent par un échec… les engagements pris par les professionnels de santé n’ont jamais été tenus. Les négociations font prévaloir la satisfaction des revendications financières, l’objectif de qualité et de changements de pratiques leur servant la plupart du temps d’alibi ».
En conclusion, il apparaît clairement que, dès le début du XXème siècle, en l’absence même de toute organisation professionnelle centralisée, les médecins n’ont jamais accepté de subir la loi du marché. Ils ont cherché à utiliser ce marché en leur faveur en imposant à des financeurs éparpillés un mode d’exercice qui les libère de toute contrainte financière, selon le sacro-saint principe de la liberté d’exercice. Il y a bien un marché des soins primaires, mais les modalités de son fonctionnement sont sous le contrôle du corps médical.
Frédéric Bizard




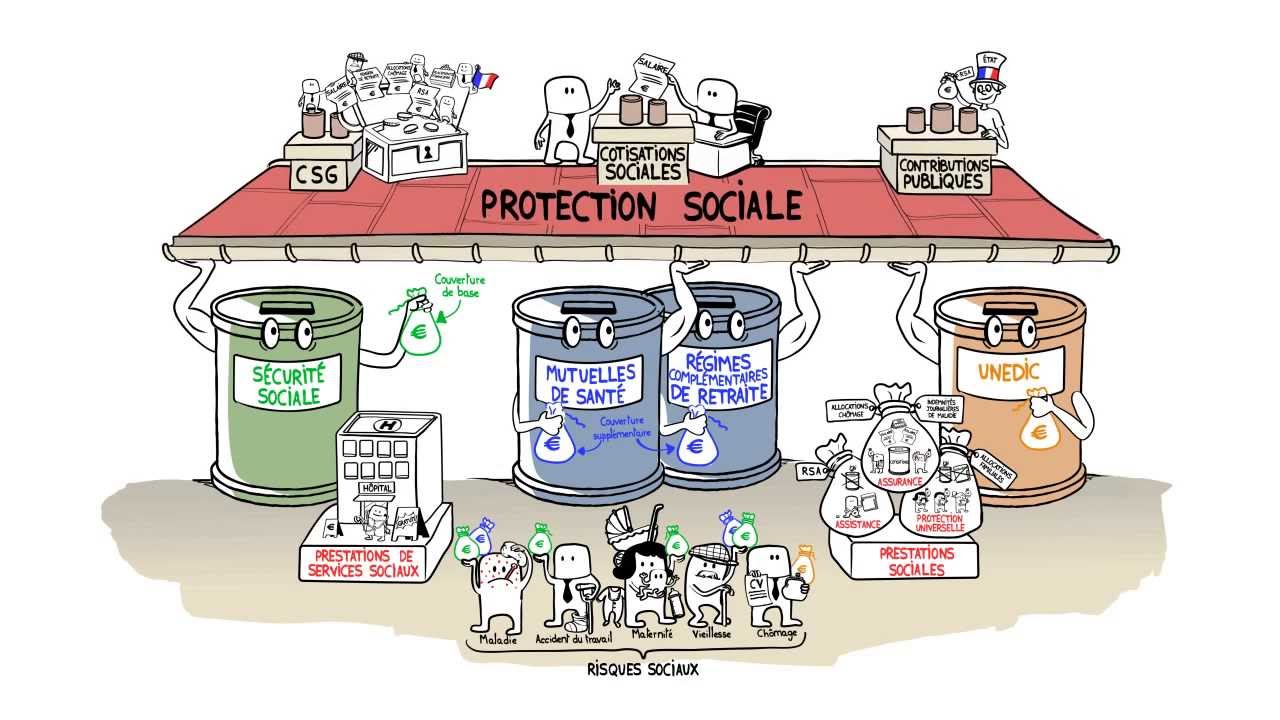

j’ai apprécié cette perspective historique qui démontre parfaitement comment la médecine dite libérale a parfaitement su s’organiser pour constituer un contre pouvoir efficace aux efforts de régulation du système.
André Durand Directeur d’hôpital honoraire